Полнота 6 это на какую ногу: Таблицы размеров и полноты — интернет-магазин обуви Rieker-shop.ru
таблица полноты обуви, что это такое, как подобрать ортопедическую обувь
Доставка и оплата
Корзина 0
- О компании
- Бренды
Полнота обуви — это обхват стопы в самой широкой ее носочной части. Многие люди предпочитают не определять полноту стопы, т.к. у большинства она стандартная и придерживаются стандартных значений. Людям с широкими стопами приходится покупать обувь на размер, а порой и на два, больше своего. Результатом такого подбора становятся, как минимум, мозоли на ногах, как максимум, образование суставных шишек и наростов.
Таблица соответствия полнот (Германия, Австрия, Италия)
|
Полнота |
F-F½ |
G-G½ |
H-H½ |
J-J½ | |
|
6-6,5 |
7-7,5 |
8 |
9 | ||
|
Размеры |
35 |
21,3-21,5 см |
21,8-22 см |
22,3-22,5см |
22,8-23,3 см |
|
36 |
21,75-21,8 см |
22,25-22,3 см |
22,75-22,8 см |
23,25-23,3 см | |
|
37 |
22,2-22,25 см |
22,7-22,75 см |
23,2-23,25 см |
23,7-23,75 см | |
|
38 |
22,5-22,7 см |
23-23,2 см |
23,5-23,7 см |
24-24,2 см | |
|
39 |
23-23,1 см |
23,5-23,6 см |
24-24,1 см |
24,5-24,6 см | |
|
40 |
23,25-23,6 см |
23,75-24,1 см |
24,25-24,6 см |
24,75-25,1 см | |
|
41 |
23,75-24 см |
24,25-24,5 см |
24,75-25 см |
25,25-25,5 см | |
|
42 |
24-24,5 см |
24,5-25 см |
25-25,5 см |
25,5-26 см | |
|
43 |
24,5-24,9 см |
25-25,4 см |
25,5-25,9 см |
26-26,4 см | |
|
44 |
25-25,4 см |
25,5-25,9 см |
26-26,4 см |
26-26,9 см | |
|
45 |
25,5-25,8 см |
26-26,3 см |
26,5-26,8 см |
27-27,3 см | |
|
46 |
26-26,3 см |
26,5-26,8 см |
27-27,3 см |
27,5-27,8 см | |
Таблица соответствия полнот обуви ТЕХНИКА (Италия)
Полнота обуви, таблица отечественных и заграничных шкал
Выбирая обувь в магазине, можно походить в ней, понять, хорошо ли сидит, удобно ли в ней. Бывает, что модель оказывается обманчиво комфортной, в первый же день ношения начинает жать, давить, натирать. При приобретении изделий без примерки ситуация еще сложнее. Можно получить не туфли своей мечты, а орудие пыток. Чтобы не тратить деньги впустую, необходимо уметь определять не только длину изделия, но и такой параметр, как полнота обуви, таблица размеров от производителя в этом нелегком деле станет хорошим подспорьем. Кроме того, важно учитывать различия между отечественной и заграничной продукцией.
Бывает, что модель оказывается обманчиво комфортной, в первый же день ношения начинает жать, давить, натирать. При приобретении изделий без примерки ситуация еще сложнее. Можно получить не туфли своей мечты, а орудие пыток. Чтобы не тратить деньги впустую, необходимо уметь определять не только длину изделия, но и такой параметр, как полнота обуви, таблица размеров от производителя в этом нелегком деле станет хорошим подспорьем. Кроме того, важно учитывать различия между отечественной и заграничной продукцией.
Содержание
- Что собой представляет
- Как правильно измерить
- Соответствие основным системам маркировки
- Числовая маркировка
- Буквенное обозначение
- Как читать значения на коробке
- Отсутствие информации о полноте
- Видео
Что собой представляет
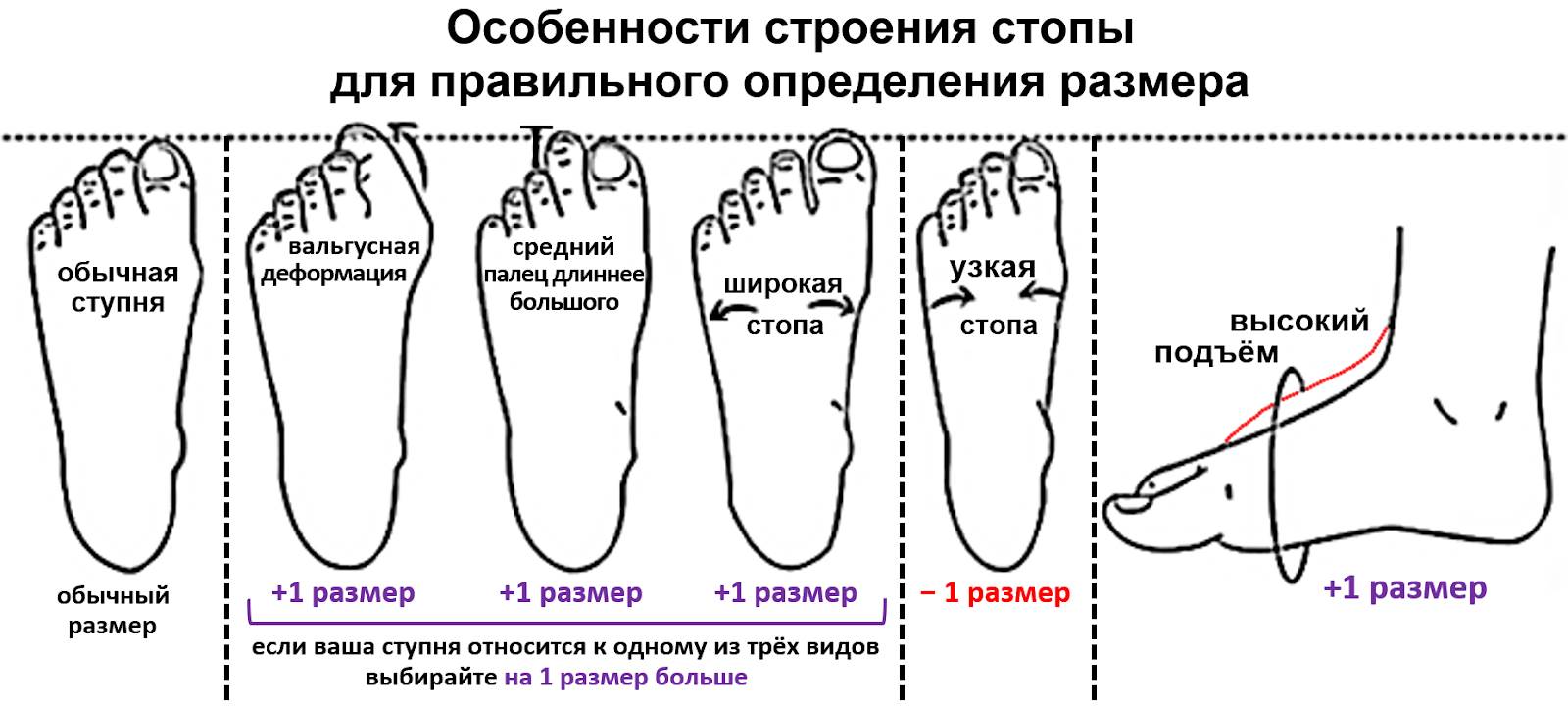
Полнота ноги определяется двумя методами. Первый заключается в измерении объема ступни по самой широкой части, где около большого пальца ноги располагается косточка.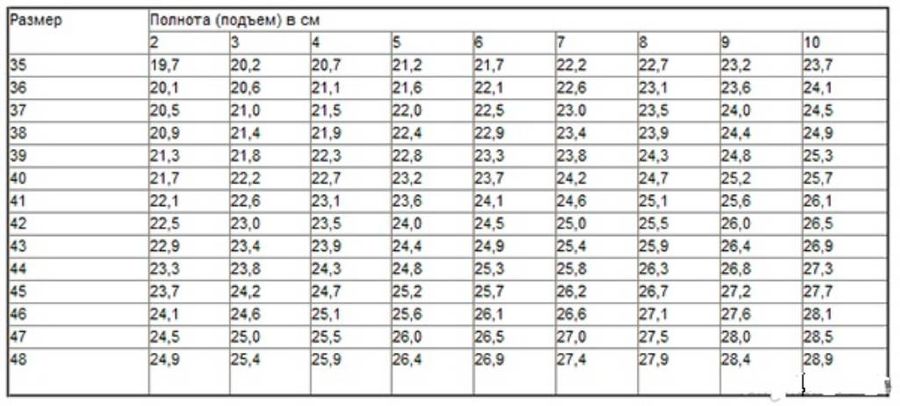 Часто этим быстрым способом пользуются рукодельницы на этапе подготовки к вязанию домашних тапочек. Полученный параметр может быть с небольшими погрешностями, что, в принципе, не страшно, так как изделие спокойно распускается и делается заново. Измерив ногу по данному методу, можно смело создавать или приобретать в готовом виде максимально открытую летнюю обувь – шлепанцы, сандалии, сланцы, туфли и босоножки без задника, тканевые кеды, кроссовки, эспадрильи. В этом случае, даже если в измерении полноты есть небольшая погрешность, она не станет критичной, так что обуви не придется пылиться в коробке.
Часто этим быстрым способом пользуются рукодельницы на этапе подготовки к вязанию домашних тапочек. Полученный параметр может быть с небольшими погрешностями, что, в принципе, не страшно, так как изделие спокойно распускается и делается заново. Измерив ногу по данному методу, можно смело создавать или приобретать в готовом виде максимально открытую летнюю обувь – шлепанцы, сандалии, сланцы, туфли и босоножки без задника, тканевые кеды, кроссовки, эспадрильи. В этом случае, даже если в измерении полноты есть небольшая погрешность, она не станет критичной, так что обуви не придется пылиться в коробке.
Второй метод измерения заключается в определении соотношения длины и ширины. Здесь придется прибегнуть не только к замерам, но и к использованию формулы. По этому способу расчеты получаются более точными, погрешности сведены к минимуму. Это очень удобный вариант при заказе обуви без примерки, так как производители часто указывают все возможные параметры, ориентируясь на них, можно подобрать подходящую по размеру модель.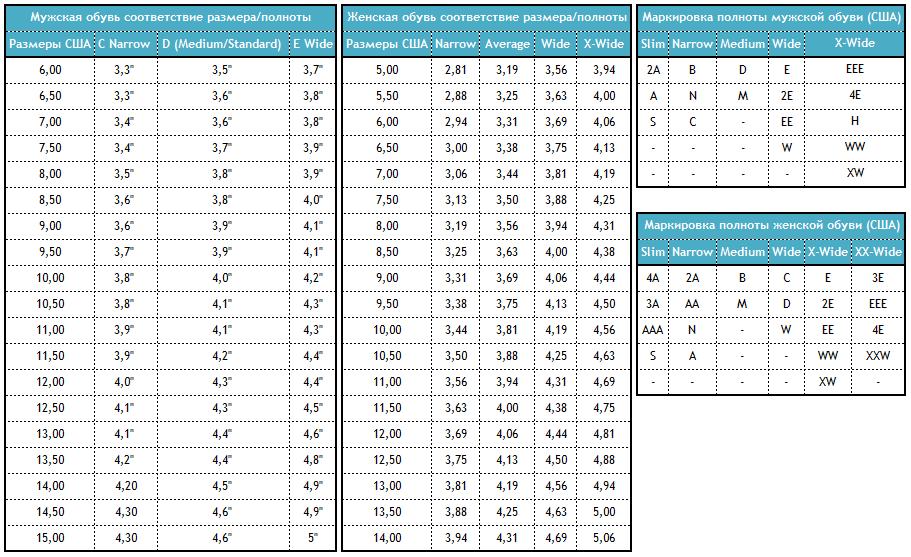 Полнота обуви является критичной при выборе закрытых вариантов – туфель с задником, ботинок, ботильонов, сапог, спортивных кроссовок из плотных материалов.
Полнота обуви является критичной при выборе закрытых вариантов – туфель с задником, ботинок, ботильонов, сапог, спортивных кроссовок из плотных материалов.
Колодка в обуви не должна быть слишком широкой или чрезмерно узкой. Последняя будет давить ногу, доставляя дискомфорт при ходьбе, вызывая боли, появление мозолей. Многие даже не представляют, сколько вреда для здоровья принесет такая пара из-за негативного влияния на кровообращение. Широкая обувь, болтаясь на ноге, может стать причиной падения, получения травмы.
Как правильно измерить
Полноту стопы измеряют, используя портняжную ленту (сантиметр). Чтобы снизить допустимую погрешность, необходимо принять к сведению следующие моменты:
- Замерять стопу нужно вечером, так как к концу дня ноги немного отекают и увеличиваются в размерах.
- Человеческому телу свойственна асимметричность. Ступни не являются исключением. Правая бывает больше левой и наоборот. Это зависит от того, какая нога является толчковой, а какая маховой.
 Поэтому всегда следует измерять обе стопы и ориентироваться по параметрам на большую.
Поэтому всегда следует измерять обе стопы и ориентироваться по параметрам на большую. - Обмеры для летней обуви рекомендуется производить на колготки или следки, а для демисезонной и зимней – на носки. Осенние и весенние ботиночки можно примерять на тонкие хлопчатобумажные изделия, сапоги с мехом – на шерстяные.
Не всем известно, как измерить полноту. Нужно сантиметровой лентой обернуть ступню под большим пальцем (в самом широком месте). Для вычисления параметра по формуле нужно знать длину и ширину стопы. Необходимо встать ногами на лист бумаги. Провести карандашом четыре черты: около большого пальца, пятки и две вдоль носовой части. Для получения показателя полноты голенища следует измерить сантиметровой лентой самую толстую часть икры.
Соответствие основным системам маркировки
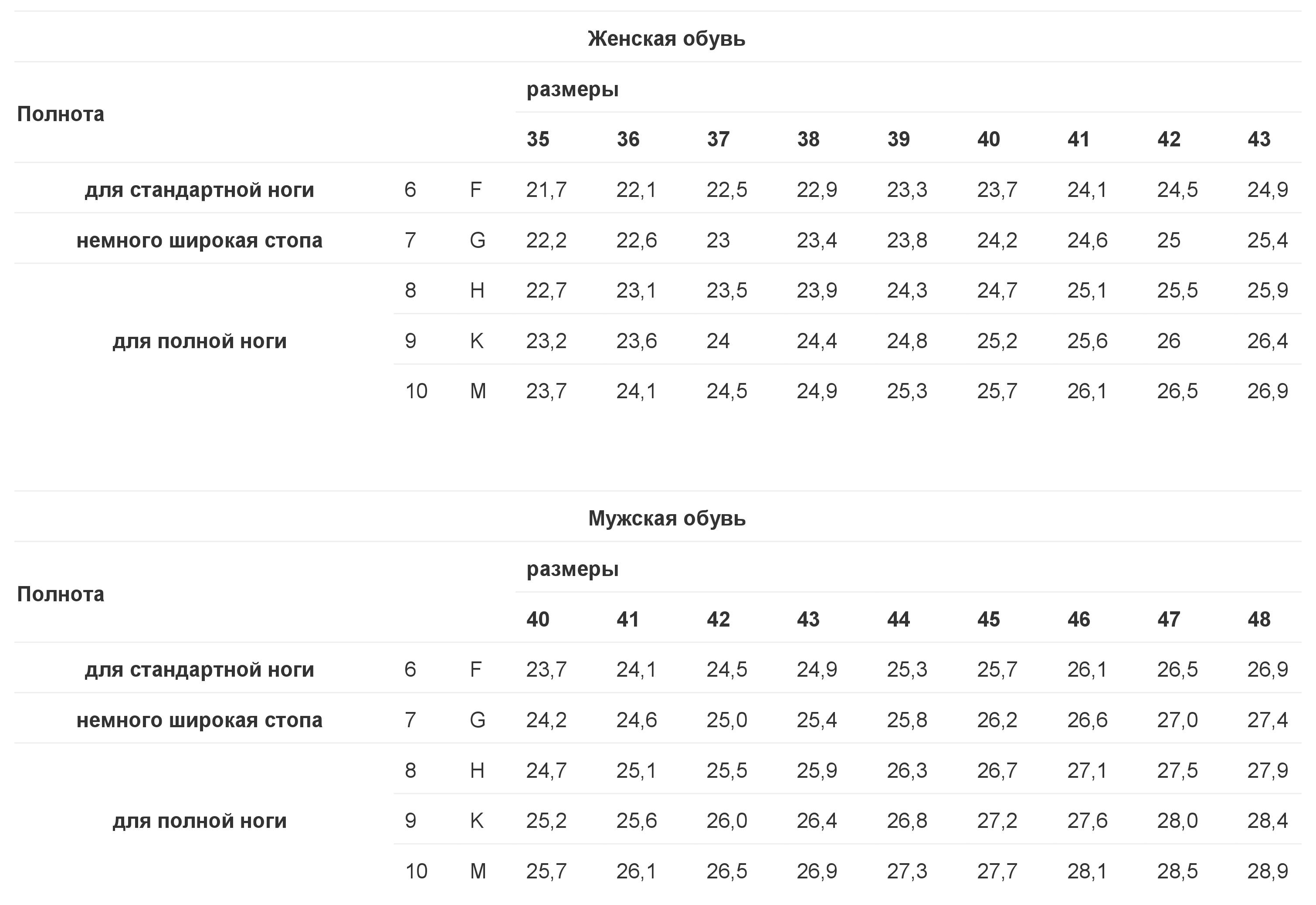
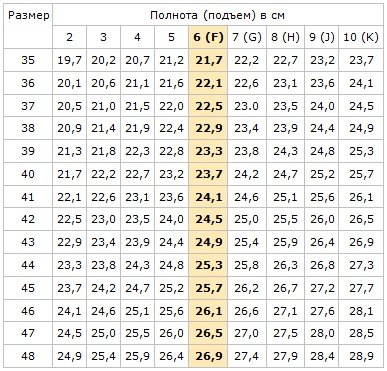
В разных странах используются свои системы маркировки. В России и Европе – цифровая, в США и Великобритании – буквенная. В РФ параметры идут от 1 до 12 с шагом 4 миллиметра, в странах Евросоюза схожая система, но только с интервалом в 5 мм. Американцы и англичане используют градацию на латинице A, B, C, D, F с промежутком также 5 мм.
Американцы и англичане используют градацию на латинице A, B, C, D, F с промежутком также 5 мм.
Числовая маркировка
Согласно российской числовой системе маркировки, нормальную полноту обуви принято обозначать показателем 6, эти же правила действуют и для евро изделий. Коэффициенты от 2 до 5 определяют среднюю ногу. Параметрами от 7 до 10 обладают девушки с широкими и полными ступнями.
У представителей сильного пола показатели отличаются лишь на единицу. Например, женская 7 соответствует мужскому параметру 8. Существует специальная таблица размеров, которая позволяет избежать долгих расчетов. Пользоваться ей легко. Также можно прибегнуть к помощи онлайн-калькуляторов, которые можно найти на официальных страницах некоторых производителей.
Наиболее точные расчеты полноты осуществляются согласно формуле П = 0,25 х B – 0,15 х С – А, где П – искомое значение, В – обхват ступни, С – ее длина, А – коэффициент, зависящий от пола (стандартно 16 – для парней и 17 – для девушек). Например, обхват мужской стопы 23 сантиметра, длина 26 см. Данные переводятся в миллиметры – 230 мм и 260 мм. Тогда: П = 0,25 х 230 – 0,15 х 250 – 16. Получившийся результат равен 4. Это и есть показатель полноты обуви по российским меркам.
Например, обхват мужской стопы 23 сантиметра, длина 26 см. Данные переводятся в миллиметры – 230 мм и 260 мм. Тогда: П = 0,25 х 230 – 0,15 х 250 – 16. Получившийся результат равен 4. Это и есть показатель полноты обуви по российским меркам.
Буквенное обозначение
В Англии и США введены обозначения полноты обуви A, B, C, D, E и F с шагом через каждые 5 миллиметров. Часто рассматриваемый параметр выражается двумя и тремя буквами (AAA, AA, BB, FFF) в сочетании с цифрами. В американской таблице для мужской и женской обуви используются различные символы. Параметры полноты ступни парней обозначаются следующим образом:
- 3A (AAA) или SS и 2A (AA) или N – очень узкая.
- A – узкая.
- B или M – слегка уже нормы.
- С или W – немного уже стандарта.
- D – нормальная.
- E – широкая.
- 2E-4E или 2W-4W – очень широкая.
Женские показатели исходят из того, что дамская ножка аккуратней мужской. Обозначения в таблице полноты обуви следующие:
- 4A (AAAA) – очень тонкая.

- 3A (AAA) или S – тонкая.
- 2A (AA) или N – узкая.
- B или M – нормальная.
- C – немного шире нормальной.
- D – широкая.
- E – очень широкая.
Среди женских моделей наибольшим спросом пользуются изделия с полнотой Н (2А), В или М.
Многие родители интересуются, как определить полноту детской ступни. Раньше существовал специальный государственный стандарт, однако он устарел в связи с повальной акселерацией. Сейчас производители стараются делать детскую обувь более универсальной путем использования в моделях застежек и липучек. С их помощью можно подкорректировать изделие под индивидуальные параметры. В американской системе используются следующие символы: Narrow (N) –узкая, Medium (M) – средняя, Wide (W) – широкая, X-Wide (XW) – очень широкая, XX-Wide (XXW) – сверх широкая.
Как читать значения на коробке
Среднестатистический житель России обычно приобретает обувь в магазинах низких цен или на рынке. Такие изделия чаще всего имеют только один параметр – размер. При выборе люксовых моделей, выпущенных известными брендами, можно увидеть и на самой обуви, и на коробке дополнительные числовые или буквенные обозначения.
Такие изделия чаще всего имеют только один параметр – размер. При выборе люксовых моделей, выпущенных известными брендами, можно увидеть и на самой обуви, и на коробке дополнительные числовые или буквенные обозначения.
Как уже говорилось выше, российские производители наносят цифры от 1 до 12. Это и есть полнота с шагом 4 миллиметра. Скорее всего, при посещении магазина под рукой не окажется необходимой таблицы. Чтобы не перебирать горы коробок в попытках отыскать ту самую пару, можно ориентироваться на показатель 6 – это считается стандартом. Если нога узкая, то нужно искать подходящую модель с показателем от 1 до 5, если же требуется обувь с повышенной полнотой, то выбирать следует изделия с параметрами от 7 до 12. Российскому обозначению 6 соответствует американская С (как норма полноты ступни).
Если ни на обуви, ни на коробке не указаны никакие цифры, кроме размера, то считается, что изделие предназначено для стандартной полноты ноги. Иногда может присутствовать разметка соотношения обхвата ступни и ее длины. На такой случай стоит носить с собой сантиметровую ленту, быстро на месте сделать необходимые замеры и посчитать полноту стопы по формуле: П = 0,25 х B – 0,15 х С – А (значения формулы описаны выше).
На такой случай стоит носить с собой сантиметровую ленту, быстро на месте сделать необходимые замеры и посчитать полноту стопы по формуле: П = 0,25 х B – 0,15 х С – А (значения формулы описаны выше).
Не всегда могут помочь и вышеуказанные способы. Так как многие производители ориентируются на определенный потребительский сегмент, выпуская изделия либо на стандартную, либо только на узкую или широкую ногу для женщин, мужчин и детей. Поэтому, выбирая обувь в магазине, нужно всегда выяснять у кого-то из персонала, на какую полноту рассчитаны представленные изделия.
Видео


Опухолевидные образования мягких тканей и новообразования: что дает КТ в диагностике и лечении?
1. Ву Дж. М., Монтгомери Э. Классификация и патология. Surg Clin North Am. 2008; 88: 483–520. в – ви. [PubMed] [Google Scholar]
Ву Дж. М., Монтгомери Э. Классификация и патология. Surg Clin North Am. 2008; 88: 483–520. в – ви. [PubMed] [Google Scholar]
2. Мерфи, доктор медицины. Классификация опухолей костей и мягких тканей Всемирной организации здравоохранения: модификации и значение для рентгенологов. Семин Опорно-двигательный аппарат Радиол. 2007; 11: 201–214. [PubMed] [Google Scholar]
3. Эгунд Н., Экелунд Л., Сако М., Перссон Б. КТ опухолей мягких тканей. АЖР. 1981;137:725–729. [PubMed] [Google Scholar]
4. Ю-Чиу В.С., Чиу Л.С. Дополнительные значения ультразвука и компьютерной томографии в оценке мышечно-скелетных масс. РадиоГрафика. 1983; 3: 46–82. [Google Scholar]
5. Soye I, Levine E, De Smet AA, Neff JR. Компьютерная томография в предоперационной оценке новообразований, возникающих в суставах конечностей или рядом с ними. Радиология. 1982; 143: 727–732. [PubMed] [Google Scholar]
6. Heiken JP, Lee JK, Smathers RL, Totty WG, Murphy WA. КТ доброкачественных образований мягких тканей конечностей. АЖР. 1984;142:575–580. [PubMed] [Google Scholar]
АЖР. 1984;142:575–580. [PubMed] [Google Scholar]
7. Weekes RG, McLeod RA, Reiman HM, Pritchard DJ. КТ новообразований мягких тканей. АЖР. 1985; 144: 355–360. [PubMed] [Google Scholar]
8. Shelly MJ, MacMahon PJ, Eustace S. Радиология опухолей мягких тканей, включая меланому. Лечение рака Res. 2008; 143:423–452. [PubMed] [Google Scholar]
9. Heslin MJ, Smith JK. Визуализация сарком мягких тканей. Surg Oncol Clin N Am. 1999; 8: 91–107. [PubMed] [Google Scholar]
10. Kransdorf MJ, Jelinek JS, Moser RP., Jr Визуализация опухолей мягких тканей. Радиол Клин Норт Ам. 1993;31:359–372. [PubMed] [Google Scholar]
11. Ma LD, Frassica FJ, Scott WW, Fishman EK, Zerbouni EA. Дифференциация доброкачественных и злокачественных опухолей опорно-двигательного аппарата: потенциальные ловушки при МРТ. РадиоГрафика. 1995; 15: 349–366. [PubMed] [Google Scholar]
12. Mettler FA, Jr, Thomadsen BR, Bhargavan M, et al. Медицинское облучение в США в 2006 г.: предварительные результаты. Здоровье физ. 2008; 95: 502–507. [PubMed] [Google Scholar]
Здоровье физ. 2008; 95: 502–507. [PubMed] [Google Scholar]
13. Bush CH, Reith JD, Spanier SS. Минерализация при скелетно-мышечной лейомиосаркоме: рентгенопатологическая корреляция. АЖР. 2003;180:109–113. [PubMed] [Google Scholar]
14. Мори Т., Фуджи М., Акисуэ Т., Ямамото Т., Куросака М., Сугимура К. Трехмерные изображения МСКТ с контрастным усилением для предоперационной оценки скелетно-мышечных масс: сравнение с МРТ и обычной рентгенограммы. Радиат Мед. 2005; 23: 398–406. [PubMed] [Google Scholar]
15. West ATH, Marshall TJ, Bearcroft PW. КТ опорно-двигательного аппарата: что осталось от МРТ? Евро Радиол. 2009; 19: 152–164. [PubMed] [Google Scholar]
16. Преториус Э.С., Фишман Э.К. Трехмерная спиральная КТ с объемной визуализацией: скелетно-мышечные приложения. РадиоГрафика. 1999;19:1143–1160. [PubMed] [Google Scholar]
17. Pettersson H, Gillespy T, Hamlin DJ, et al. Первичные опухоли опорно-двигательного аппарата: исследование с помощью МРТ по сравнению с обычными методами. Радиология. 1987; 164: 237–241. [PubMed] [Google Scholar]
Радиология. 1987; 164: 237–241. [PubMed] [Google Scholar]
18. Тотти В.Г., Мерфи В.А., Ли Дж.К. Опухоли мягких тканей: МРТ. Радиология. 1986; 160: 135–141. [PubMed] [Google Scholar]
19. Моррисон В.Б., Сандерс Т.Г. Решение проблем с изображением опорно-двигательного аппарата. Филадельфия, Пенсильвания: Elsevier Health Sciences; 2008. стр. 283–313. [Академия Google]
20. Мерфи М.Д., Ван Джаовисидха С., Темпл Х.Т., Гэннон Ф.Х., Елинек Дж.С., Малавер М.М. Телеангиэктатическая остеосаркома: рентгенологическое сравнение. Радиология. 2003; 229: 545–553. [PubMed] [Google Scholar]
21. Сигер Л.Л., Мотамеди К. Скелетно-мышечная визуализация. В: Chang AE, Ganz PA, Hayes DF и др., редакторы. Онкология: доказательный подход. Нью-Йорк, штат Нью-Йорк: Springer-Verlag; 2006. стр. 442–448. [Google Scholar]
22. Саймон М.А., Финн Х.А. Стратегия диагностики опухолей костей и мягких тканей. J Bone Joint Surg Am. 1993;75:622–631. [PubMed] [Google Scholar]
23. Стюарт В.Л., Херлинг П., Далинка М.К. Кальцинаты в мягких тканях. ДЖАМА. 1983; 250:78–81. [PubMed] [Google Scholar]
Стюарт В.Л., Херлинг П., Далинка М.К. Кальцинаты в мягких тканях. ДЖАМА. 1983; 250:78–81. [PubMed] [Google Scholar]
24. Файад Л.М., Хазиролан Т., Блюмке Д., Митчелл С. Сосудистые мальформации конечностей: акцент на свойствах МРТ, определяющих варианты лечения. Скелетный радиол. 2006; 35: 127–137. [PubMed] [Google Scholar]
25. Рамон Ф. Опухоли и опухолевидные поражения сосудов. В: Шеппер Д., редактор. Визуализация опухолей мягких тканей. Берлин, Германия: Springer-Verlag; 2006. С. 263–282. [Академия Google]
26. Vilanova JC, Barceló J, Smirniotopoulos JG, et al. Гемангиома с головы до ног: МРТ с патологической корреляцией. РадиоГрафика. 2004; 24: 367–385. [PubMed] [Google Scholar]
27. Traubici J, Neitlich J, Smith R. Отличие тазовых флеболитов от дистальных камней мочеточника на обычной спиральной КТ без усиления: есть ли рентгенопрозрачный центр? АЖР. 1999; 172:13–17. [PubMed] [Google Scholar]
28. Boridy IC, Nikolaidis P, Kawashima A, Goldman SM, Sandler CM.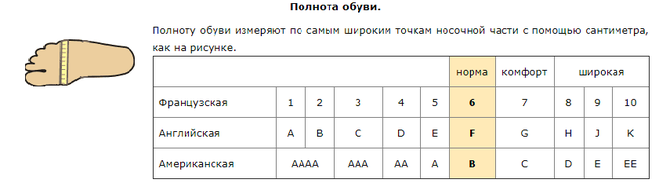 Уретеролитиаз: значение признака хвоста при дифференциации флеболитов от конкрементов мочеточника при спиральной КТ без усиления. Радиология. 1999;211:619–621. [PubMed] [Google Scholar]
Уретеролитиаз: значение признака хвоста при дифференциации флеболитов от конкрементов мочеточника при спиральной КТ без усиления. Радиология. 1999;211:619–621. [PubMed] [Google Scholar]
29. Олсен К.М., Чу Ф.С. Опухолевой кальциноз: жемчуг, полемика и альтернативные возможности. Радио-Графика. 2006; 26: 871–885. [PubMed] [Google Scholar]
30. Hanlon R, King S. Обзор радиологии заболеваний соединительной ткани у детей. Евр Дж Радиол. 2000; 33:74–84. [PubMed] [Google Scholar]
31. Gerster JC, Landry M, Dufresne L, Meuwly JY. Визуализация тофациозной подагры: компьютерная томография дает специфические изображения по сравнению с магнитно-резонансной томографией и ультразвуковым исследованием. Энн Реум Дис. 2002; 61: 52–54. [Бесплатная статья PMC] [PubMed] [Google Scholar]
32. Chen CK, Yeh LR, Pan HB, et al. Внутрисуставные подагрические тофусы коленного сустава: КТ и МРТ у 12 пациентов. Скелетный радиол. 1999; 28:75–80. [PubMed] [Google Scholar]
33. Steinbach LS, Johnston JO, Tepper EF, Honda GD, Martel W. Опухолевой кальциноз: рентгенопатологическая корреляция. Скелетный радиол. 1995; 24: 573–578. [PubMed] [Google Scholar]
Steinbach LS, Johnston JO, Tepper EF, Honda GD, Martel W. Опухолевой кальциноз: рентгенопатологическая корреляция. Скелетный радиол. 1995; 24: 573–578. [PubMed] [Google Scholar]
34. Hayes CW, Conway WF. Болезнь отложения гидроксиапатита кальция. РадиоГрафика. 1990; 10:1031–1048. [PubMed] [Академия Google]
35. Кремер Э.Дж., Эль-Хури Г.Ю. Атипичный кальцифицирующий тендинит с кортикальными эрозиями. Скелетный радиол. 2000; 29: 690–696. [PubMed] [Google Scholar]
36. Balboni TA, Gobezie R, Mamon HJ. Гетеротопическая оссификация: патофизиология, клинические особенности и роль лучевой терапии в профилактике. Int J Radiat Oncol Biol Phys. 2006; 65: 1289–1299. [PubMed] [Google Scholar]
37. Манастер Б.Дж., Мэй Д.А., Дислер Д.Г. Различные опухоли и опухолеподобные поражения. В: Тралл Дж., редактор. Скелетно-мышечная визуализация: реквизиты. 3. Сент-Луис, Миссури: Мосби; 2006. стр. 523–526. [Академия Google]
38. Chew FS, Bui-Mansfield LT, Kline MJ. Подход к костным поражениям. В: Chew FS, Bui-Mansfield LT, Kline MJ, редакторы. Основная учебная программа: скелетно-мышечная визуализация. Филадельфия, Пенсильвания: Липпинкотт Уильямс и Уилкинс; 2003. стр. 226–233. [Google Scholar]
В: Chew FS, Bui-Mansfield LT, Kline MJ, редакторы. Основная учебная программа: скелетно-мышечная визуализация. Филадельфия, Пенсильвания: Липпинкотт Уильямс и Уилкинс; 2003. стр. 226–233. [Google Scholar]
39. О’Салливан П.Дж., Харрис А.С., Мунк П.Л. Рентгенологические признаки синовиально-клеточной саркомы. Бр Дж Радиол. 2008; 81: 346–356. [PubMed] [Google Scholar]
40. Сандерс Т.Г., Парсонс Т.В. Рентгенологическое исследование скелетно-мышечной неоплазии. Контроль рака. 2001; 8: 221–231. [PubMed] [Академия Google]
41. Munk PL, Lee MJ, Janzen DL, et al. Липома и липосаркома: оценка с помощью КТ и МРТ. АЖР. 1997; 169: 589–594. [PubMed] [Google Scholar]
42. Kransdorf MJ, Bancroft LW, Peterson JJ, Murphey MD, Foster WC, Temple HT. Визуализация жировых опухолей: различие липомы и высокодифференцированной липосаркомы. Радиология. 2002; 224: 99–104. [PubMed] [Google Scholar]
43. Kransdorf MJ, Moser RP, Jr, Meis JM, Meyer CA. Жиросодержащие мягкотканные образования конечностей.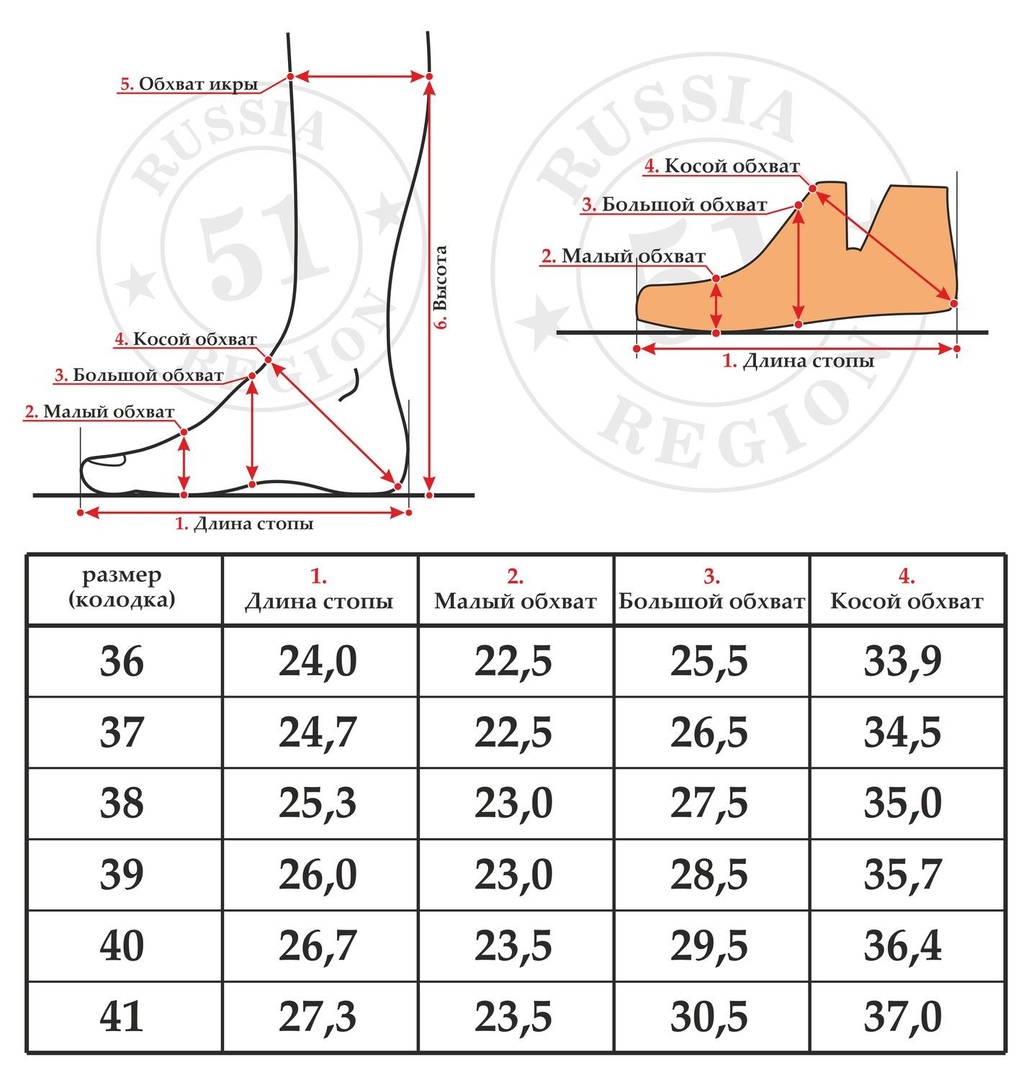 РадиоГрафика. 1991;11:81–106. [PubMed] [Google Scholar]
РадиоГрафика. 1991;11:81–106. [PubMed] [Google Scholar]
44. Murphey MD, Carroll JF, Flemming DJ, Pope TL, Gannon FH, Kransdorf MJ. Из архива AFIP: доброкачественные липоматозные поражения опорно-двигательного аппарата. РадиоГрафика. 2004; 24:1433–1466. [PubMed] [Google Scholar]
45. Reiseter T, Nordshus T, Borthne A, Roald B, Naess P, Schistad O. Липобластома: МРТ-вид редкой детской опухоли мягких тканей. Педиатр Радиол. 1999; 29: 542–545. [PubMed] [Google Scholar]
46. Buetow PC, Kransdorf MJ, Moser RP, Jr, Jelinek JS, Berrey BH. Рентгенологический вид внутримышечной гемангиомы с упором на МРТ. АЖР. 1990;154:563–567. [PubMed] [Google Scholar]
47. Бэнкс КП. Целевой признак: конечность. Радиология. 2005; 234: 899–900. [PubMed] [Google Scholar]
48. Коэн Л.М., Шварц А.М., Рокофф С.Д. Доброкачественные шванномы: патологическая основа неоднородностей КТ. АЖР. 1986; 147: 141–143. [PubMed] [Google Scholar]
49. Murphey MD, Smith WS, Smith SE, Kransdorf MJ, Temple HT. Из архивов AFIP: визуализация скелетно-мышечных нейрогенных опухолей: рентгено-патологическая корреляция. РадиоГрафика. 1999;19:1253–1280. [PubMed] [Google Scholar]
Из архивов AFIP: визуализация скелетно-мышечных нейрогенных опухолей: рентгено-патологическая корреляция. РадиоГрафика. 1999;19:1253–1280. [PubMed] [Google Scholar]
50. Geniets C, Vanhoenacker FM, Simoens W, Gielen J, De Schepper AMA, Parizel PM. Особенности визуализации периферических нейрогенных опухолей. JBR-БТР. 2006; 89: 216–219. [PubMed] [Google Scholar]
51. MacKenzie JD, Gonzalez L, Hernandez A, Ruppert K, Jaramillo D. Диффузионно-взвешенная и диффузионно-тензорная визуализация при заболеваниях опорно-двигательного аппарата у детей. Педиатр Радиол. 2007; 37: 781–788. [PubMed] [Google Scholar]
52. Murphey MD, McRae GA, Fanburg-Smith JC, Temple HT, Levine AM, Aboulafia AJ. Визуализация миксомы мягких тканей с упором на КТ и МРТ и сравнение рентгенологических и патологических данных. Радиология. 2002; 225: 215–224. [PubMed] [Академия Google]
53. Цай Дж.К., Далинка М.К., Фаллон М.Д., Златкин М.Б., Крессель Х.И. Жидкостно-жидкостный уровень: неспецифическая находка при опухолях костей и мягких тканей. Радиология. 1990; 175: 779–782. [PubMed] [Google Scholar]
Радиология. 1990; 175: 779–782. [PubMed] [Google Scholar]
54. Kato H, Kanematsu M, Mizuta K, et al. Формирование уровня жидкости: редкая находка экстракраниальных шванном головы и шеи. АЖНР. 2009;30:1451–1453. [Бесплатная статья PMC] [PubMed] [Google Scholar]
55. Джонс Б.К., Сундарам М., Крансдорф М.Дж. Синовиальная саркома: данные МРТ у 34 пациентов. АЖР. 1993;161:827–830. [PubMed] [Google Scholar]
56. Van Dyck P, Vanhoenacker FM, Vogel J, et al. Распространенность, распространенность и характеристики уровня жидкости в опухолях костей и мягких тканей. Евро Радиол. 2006; 16: 2644–2651. [PubMed] [Google Scholar]
57. Нарла Л.Д., Ньюман Б., Споттсвуд С.С., Нарла С., Колли Р. Воспалительная псевдоопухоль. РадиоГрафика. 2003; 23: 719–729. [PubMed] [Google Scholar]
58. Robbin MR, Murphey MD, Temple HT, Kransdorf MJ, Choi JJ. Визуализация костно-мышечного фиброматоза. РадиоГрафика. 2001; 21: 585–600. [PubMed] [Академия Google]
59. Hasegawa T, Matsuno Y, Shimoda T, Hasegawa F, Sano T, Hirohashi S.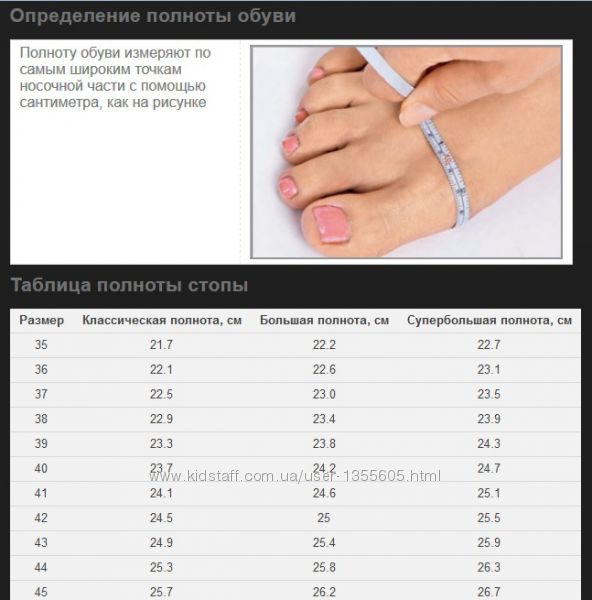 Внегрудные солитарные фиброзные опухоли: их гистологическая изменчивость и потенциально агрессивное поведение. Хум Патол. 1999;30:1464–1473. [PubMed] [Google Scholar]
Внегрудные солитарные фиброзные опухоли: их гистологическая изменчивость и потенциально агрессивное поведение. Хум Патол. 1999;30:1464–1473. [PubMed] [Google Scholar]
60. Андерс Дж. О., Аурих М., Ланг Т., Вагнер А. Солитарная фиброзная опухоль бедра: обзор литературы. J Cancer Res Clin Oncol. 2006; 132: 69–75. [PubMed] [Google Scholar]
61. Murphey MD, Gross TM, Rosenthal HG. Из архивов AFIP: скелетно-мышечная злокачественная фиброзная гистиоцитома: рентгенопатологическая корреляция. РадиоГрафика. 1994;14:807–826. [PubMed] [Google Scholar]
62. Гринспен А. Ортопедическая визуализация: практический подход. Филадельфия, Пенсильвания: Липпинкотт Уильямс и Уилкинс; 2000. С. 20–27. [Google Scholar]
63. Yamamoto T, Kurosaka M, Soejima T, Fujii M. Трехмерная спиральная КТ с контрастным усилением для опухолей мягких тканей конечностей. Скелетный радиол. 2001; 30: 384–387. [PubMed] [Google Scholar]
64. Мерфи М.Д., Гибсон М.С., Дженнингс Б.Т., Креспо-Родригес А. М., Фанбург-Смит Дж., Гаевски Д.А. Визуализация синовиальной саркомы с рентгенологически-патологической корреляцией. РадиоГрафика. 2006; 26: 1543–1565. [PubMed] [Академия Google]
М., Фанбург-Смит Дж., Гаевски Д.А. Визуализация синовиальной саркомы с рентгенологически-патологической корреляцией. РадиоГрафика. 2006; 26: 1543–1565. [PubMed] [Академия Google]
65. Калхун П.С., Кушик Б.С., Хит Д.Г., Карли Дж.К., Фишман Э.К. Трехмерная объемная визуализация данных спиральной КТ: теория и метод. РадиоГрафика. 1999; 19: 745–764. [PubMed] [Google Scholar]
66. Murphey MD, Fairbairn KJ, Parman LM, Baxter KG, Parsa MB, Smith WS. Из архивов AFIP: скелетно-мышечные ангиоматозные поражения: рентгенопатологическая корреляция. РадиоГрафика. 1995; 15: 893–917. [PubMed] [Google Scholar]
67. Чан Ф.П., Рубин Г.Д. МСКТ-ангиография сосудистых заболеваний органов брюшной полости, таза и конечностей у детей. Педиатр Радиол. 2005; 35:40–53. [PubMed] [Академия Google]
68. Бастаррика Г., Редондо П., Сьерра А. и др. Новые методы оценки и планирования лечения пациентов с синдромом Клиппеля-Треноне. J Am Acad Дерматол. 2007; 56: 242–249. [PubMed] [Google Scholar]
69. Mavili E, Ozturk M, Akcali Y, et al. Прямая КТ-венография для оценки венозных аномалий нижних конечностей при синдроме Клиппеля-Треноне. АЖР. 2009;192:1741. W311–316. веб. [PubMed] [Google Scholar]
Mavili E, Ozturk M, Akcali Y, et al. Прямая КТ-венография для оценки венозных аномалий нижних конечностей при синдроме Клиппеля-Треноне. АЖР. 2009;192:1741. W311–316. веб. [PubMed] [Google Scholar]
70. Lewis JJ, Antonescu CR, Leung DHY, et al. Синовиальная саркома: многофакторный анализ прогностических факторов у 112 пациентов с первично-локализованными опухолями конечности. Дж. Клин Онкол. 2000;18:2087–2094. [PubMed] [Google Scholar]
71. Panicek DM, Gatsonis C, Rosenthal DI, et al. КТ и МРТ в локальном стадировании первичных злокачественных новообразований опорно-двигательного аппарата: отчет Радиологической диагностической онкологической группы. Радиология. 1997; 202: 237–246. [PubMed] [Google Scholar]
Синдром переднего компартмента большеберцовой кости — StatPearls
Continuing Education Activity
Синдром компартмента возникает, когда тканевое давление в данном компартменте превышает перфузионное давление артериального кровоснабжения, что приводит к ишемии мышц и нервов.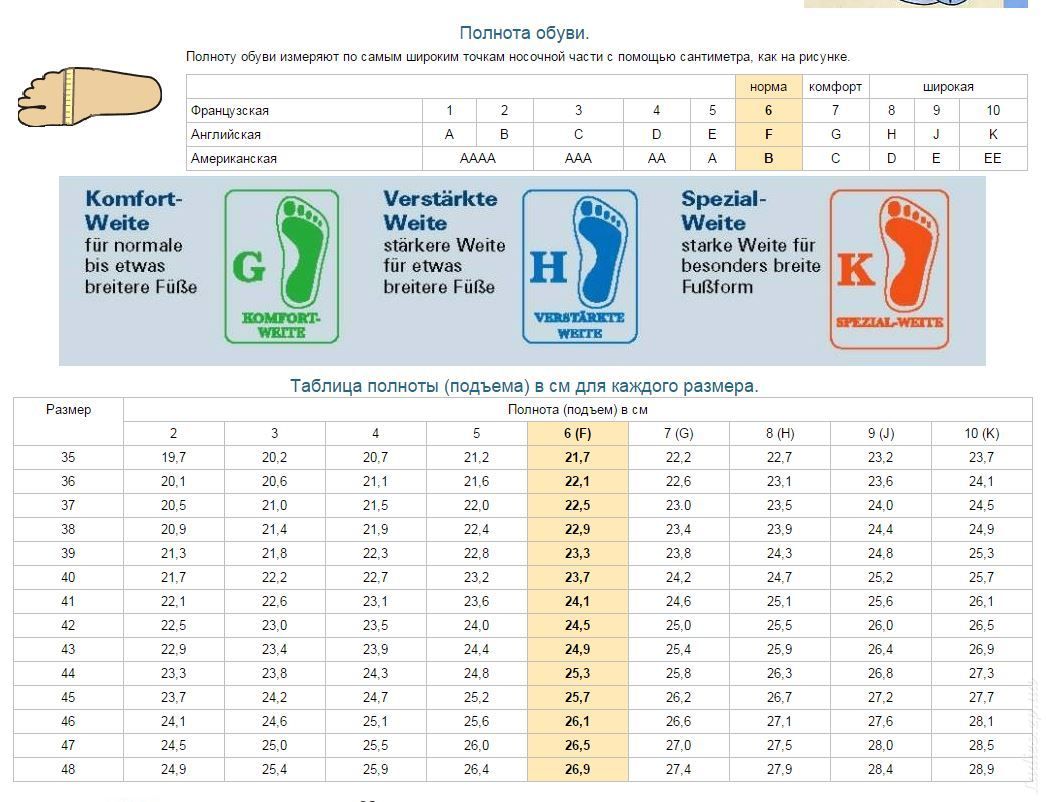 купе. Этиология разнообразна; однако чаще всего это связано с острой травмой или синдромом чрезмерного использования. В ноге это может происходить в любом из четырех отделов: переднем, боковом, поверхностном заднем или глубоком заднем. В этом упражнении описывается оценка, диагностика и лечение синдрома переднего большеберцового отдела, а также подчеркивается роль коллективного межпрофессионального ухода за пострадавшими пациентами.
купе. Этиология разнообразна; однако чаще всего это связано с острой травмой или синдромом чрезмерного использования. В ноге это может происходить в любом из четырех отделов: переднем, боковом, поверхностном заднем или глубоком заднем. В этом упражнении описывается оценка, диагностика и лечение синдрома переднего большеберцового отдела, а также подчеркивается роль коллективного межпрофессионального ухода за пострадавшими пациентами.
Цели:
Определите факторы риска синдрома переднего отдела большеберцовой кости.
Ознакомьтесь с признаками и симптомами синдрома переднего отдела большеберцовой кости.
Объясните, как лечить синдром переднего отдела большеберцовой кости.
Опишите, как улучшенная координация межпрофессиональной команды может привести к более быстрому распознаванию синдрома переднего большеберцового отдела и улучшить результаты.
Получите доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Компартмент-синдром возникает, когда тканевое давление в данном компартменте превышает перфузионное давление артериального кровоснабжения, что приводит к ишемии мышц и нервов компартмента. Этиология разнообразна; однако чаще всего это связано с острой травмой или синдромом чрезмерного использования. В ноге это может происходить в любом из четырех отделов: переднем, боковом, поверхностном заднем или глубоком заднем. Компартмент-синдром может возникать и в других местах тела, включая бедро, предплечье, кисть и запястье.
Мышцы переднего отдела голени включают переднюю большеберцовую мышцу, длинный разгибатель пальцев, длинный разгибатель большого пальца стопы и третью малоберцовую мышцу. В целом мышцы отвечают за тыльное сгибание и участвуют в вывороте и вывороте стопы и голеностопного сустава. В частности, передняя большеберцовая мышца сгибает и выворачивает стопу. Длинный разгибатель пальцев разгибает со 2-го по 5-й пальцы и сгибает голеностопный сустав, в то время как длинный разгибатель большого пальца отвечает за разгибание первого пальца, а также сгибает голеностопный сустав.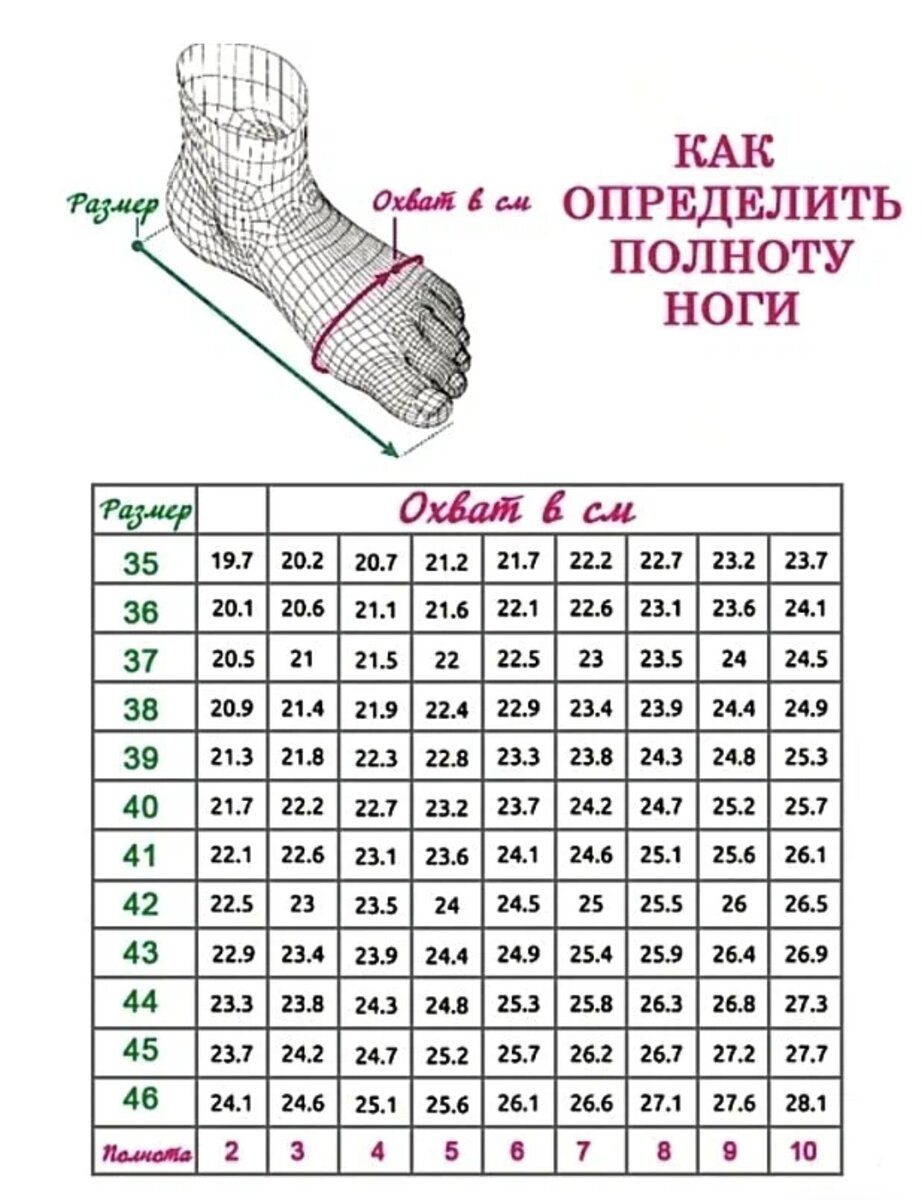 Fibularis tertius помогает при тыльном сгибании и выворачивании. Передний отдел ноги снабжается глубоким малоберцовым нервом (L4, L5, S1), который является ветвью общего малоберцового нерва. Кровоток обеспечивается передней большеберцовой артерией, которая является ветвью подколенной артерии и переходит в тыльную артерию стопы, когда она пересекает стопу. Границами переднего отдела являются передняя часть большеберцовой кости, переднемедиальная малоберцовая кость, межкостная перепонка и передняя межмышечная перегородка.
Fibularis tertius помогает при тыльном сгибании и выворачивании. Передний отдел ноги снабжается глубоким малоберцовым нервом (L4, L5, S1), который является ветвью общего малоберцового нерва. Кровоток обеспечивается передней большеберцовой артерией, которая является ветвью подколенной артерии и переходит в тыльную артерию стопы, когда она пересекает стопу. Границами переднего отдела являются передняя часть большеберцовой кости, переднемедиальная малоберцовая кость, межкостная перепонка и передняя межмышечная перегородка.
Этиология
Травма является наиболее распространенной причиной компартмент-синдрома. Другие причины синдрома переднего отдела нижних конечностей могут сильно различаться. Некоторые примеры включают травмы (тупые или проникающие травмы, переломы, кровоизлияния, ожоги), инфекционные (тетания, миозит), нейрогенные (судороги), токсикологические (интоксикация, злоупотребление наркотиками или алкоголем, приводящее к коме, злоупотребление андрогенными стероидами), почечные (снижение сыворотки крови).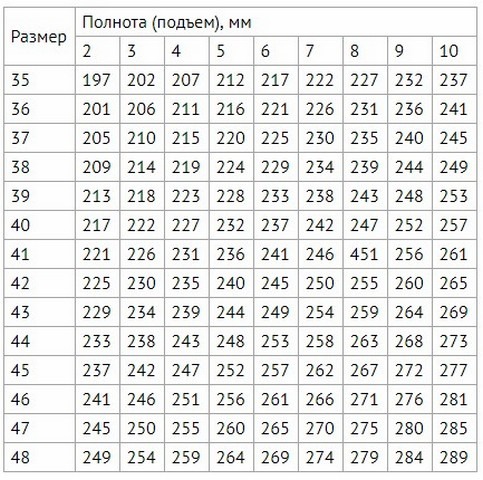 осмолярность), опорно-двигательный (разрыв мышц переднего отдела, повседневная активность, гипертрофия мышц, энергичные упражнения, хронические повторяющиеся упражнения), аутоиммунный (васкулит), сосудистый (тромбоз глубоких вен, кровоизлияние), рабдомиолиз и постишемический отек [1]. ]
осмолярность), опорно-двигательный (разрыв мышц переднего отдела, повседневная активность, гипертрофия мышц, энергичные упражнения, хронические повторяющиеся упражнения), аутоиммунный (васкулит), сосудистый (тромбоз глубоких вен, кровоизлияние), рабдомиолиз и постишемический отек [1]. ]
Компартмент-синдром может возникнуть во время обычной медицинской или хирургической помощи. Причины включают в себя слишком тугие повязки, шины или гипсовые повязки, лежание в положении для литотомии, неисправность последовательных компрессионных устройств, внутримышечные или внутрикомпартментные инъекции, внутрикостную катетеризацию или инфузию гипертонической внутривенной (IV) жидкости или контрастного вещества, кровотечение в компартменты при попытке катетеризации вена или артерия, интраоперационное использование пульсирующей ирригации под давлением и армейские противошоковые штаны. Компартмент-синдром может возникать как последствие ортопедических вмешательств и может быть результатом послеоперационного кровотечения, мышечного отека или плотного закрытия фасциальных слоев.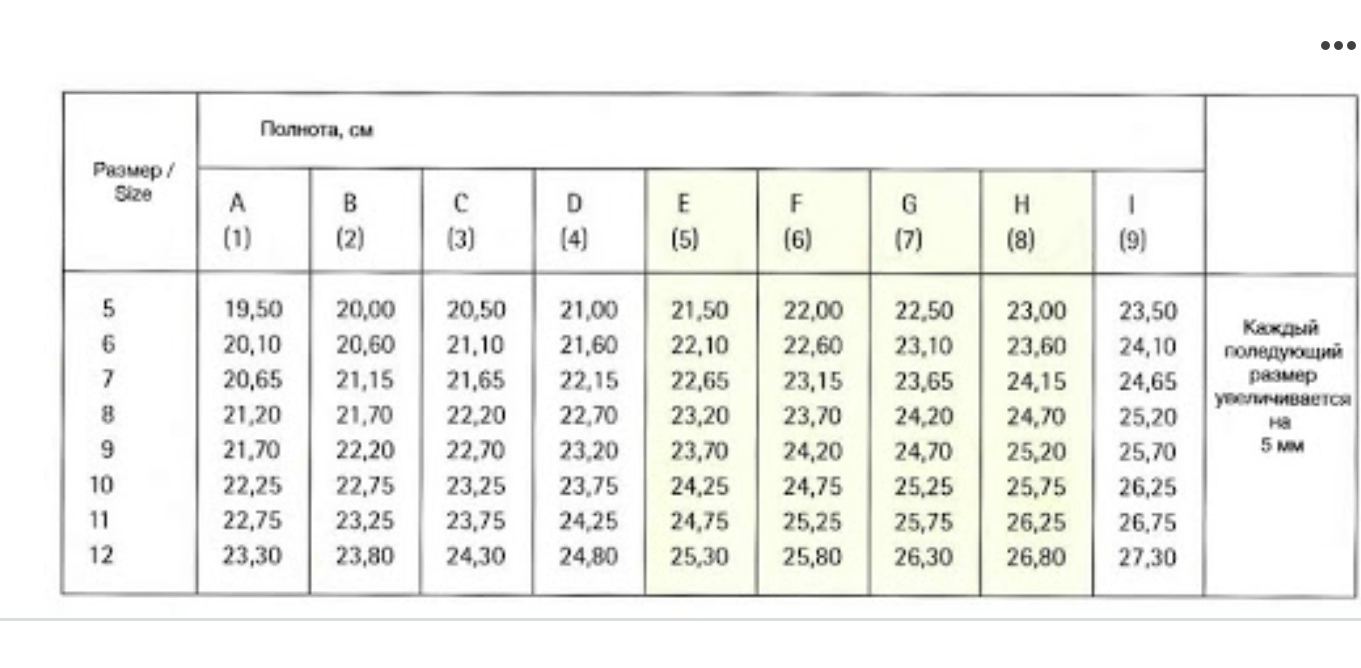
Эпидемиология
Перелом большеберцовой кости является наиболее частой причиной компартмент-синдрома, на который приходится до 12% всех случаев компартмент-синдрома. Открытые переломы большеберцовой кости чаще вызывают компартмент-синдром (6%), чем закрытые переломы (1,2%). У пациентов с диафизарными переломами большеберцовой кости более молодой возраст связан с повышенным риском развития синдрома сдавления [2]. Увеличение длины перелома по отношению к длине большеберцовой кости связано с повышенным риском. Перелом плато большеберцовой кости увеличивает риск, особенно Шацкера VI, по сравнению с переломами диафиза или пилона. Сопутствующий перелом малоберцовой кости также увеличивает риск для пациента.
Травматический компартмент-синдром чаще встречается у мужчин. Использование интрамедуллярного стержня не связано. Частота компартмент-синдрома значительно выше у пациентов с сопутствующими сосудистыми инсультами. Одно исследование показало, что 19% пациентов с сосудистыми повреждениями нуждаются в фасциотомии.
Синдром компартмента хронической нагрузки является относительно частой причиной болей в ногах у спортсменов в диапазоне от 27% до 33%. К факторам риска относятся бегающие спортсмены. Кроме того, дефекты фасций возникают у 40% спортсменов по сравнению с 5% у бессимптомных спортсменов. Симптомы часто двусторонние. Мужчины и женщины страдают одинаково.
Компартмент-синдром у детей без перелома встречается редко и недостаточно изучен. Нога также является наиболее частой локализацией синдрома компартмента у детей. В одном исследовании 39 случаев компартмент-синдрома у детей сосудистая этиология была наиболее распространенной (28%), за ней следовала травма (26%), послеоперационный период (21%), нагрузка (15%) и инфекция (10%).
Патофизиология
Компартмент-синдром возникает в результате повышенного давления в компартментах. Когда системное кровяное давление недостаточно для преодоления давления внутри компартмента, возникает ишемия его содержимого.[3] Это болезненное состояние может быть острым или хроническим в зависимости от механизма.
При повышенном содержании жидкости в компартменте фиксированного объема, например, при кровотечении или отеке мягких тканей, повышается тканевое и венозное давление. Когда внутритканевое давление превышает капиллярное перфузионное давление (КПД), может произойти коллапс капилляров.[4] Это приводит к уменьшению кровотока, аноксии и, в конечном итоге, к ишемии мягких тканей. Мышечная реакция на это заключается в высвобождении гистаминоподобных веществ, которые увеличивают проницаемость сосудов и жидкости в компартменте, тем самым усугубляя ишемию. Когда клетки начинают лизироваться, их осмотическая активность может также привлекать воду из сосудов.[5]
Тканевая перфузия пропорциональна разнице между систолическим кровяным давлением и компартментным давлением. Другими словами, это разница между давлением интерстициальной жидкости и капиллярным перфузионным давлением. Одним из уравнений для измерения этого является местный кровоток (LBF) = [местное артериальное (LA) давление — венозное давление (PV)] / местное сосудистое сопротивление. В нормальных условиях разница между диастолическим артериальным давлением и компартментным давлением должна быть более 30 мм рт. ст., хотя существуют разногласия по поводу точного порога. По мере увеличения давления в компартментах эта разница будет уменьшаться. Давление в компартментах выше 30 мм рт. ст. должно вызвать подозрение на синдром компартмента.
В нормальных условиях разница между диастолическим артериальным давлением и компартментным давлением должна быть более 30 мм рт. ст., хотя существуют разногласия по поводу точного порога. По мере увеличения давления в компартментах эта разница будет уменьшаться. Давление в компартментах выше 30 мм рт. ст. должно вызвать подозрение на синдром компартмента.
Синдром компартмента хронической нагрузки (CECS) представляет собой обратимую ишемию, вызванную повторяющейся физической активностью и разрешающуюся при прекращении причиняющей вред деятельности. В редких случаях, когда спортсмен продолжает тренироваться, может развиться необратимый острый компартмент-синдром. Нормальная физиологическая реакция на активность может привести к увеличению мышечного объема на 20%. Внутримышечное давление может оставаться повышенным даже после фасциотомии, что указывает на другие патофизиологические факторы, способствующие развитию CECS. Патогенез недостаточно изучен, но может включать в себя более низкую плотность капилляров, меньшее количество капилляров и аномальную артериолярную регуляцию.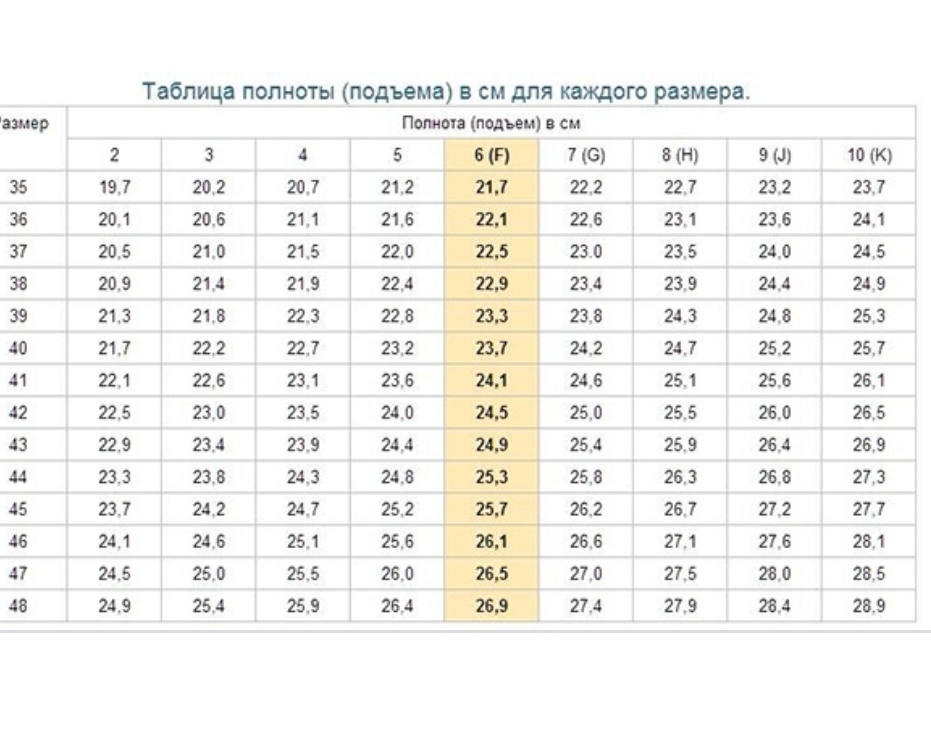
Анамнез и физикальное исследование
Сбор анамнеза имеет решающее значение для установления этиологии и вероятности компартмент-синдрома. Прошлый медицинский и хирургический анамнез должен быть пересмотрен. В условиях травмы важно различать механизм. Как высокоскоростная тупая травма, так и проникающая травма могут привести к синдрому компартмента. Уточните, принимает ли пациент какие-либо антитромбоцитарные или антикоагулянтные препараты. В не травматических условиях клиницист должен получить дополнительный анамнез для оценки других возможных этиологий, включая, помимо прочего, токсикологическую, ятрогенную, инфекционную, сосудистую и другие. Возможность сбора анамнеза у детей или пациентов с другими травмами может быть ограничена.
Компартмент-синдром классически проявляется болью, непропорциональной боли при осмотре. Он или она может описать это как глубокое, жгучее или ноющее чувство, ощущение распирания, припухлости или напряжения. Он или она может одобрить ощущение покалывания, онемения или покалывания. Пациент может сообщить о неспособности согнуть ногу в тыльном направлении или охарактеризовать это как чувство «мертвого» или «слабого».
Пациент может сообщить о неспособности согнуть ногу в тыльном направлении или охарактеризовать это как чувство «мертвого» или «слабого».
При осмотре врач должен оценить наличие повреждений кожи, отека, покраснения, изменения цвета или других признаков травмы. Пальпация переднего отдела выявляет опухшее, болезненное мышечное брюшко, как правило, в средней и дистальной трети голени. Боль классически усиливается при пассивном растяжении пораженных мышц. В случае синдрома переднего отдела пассивное подошвенное сгибание должно усилить боль пациента. У больного может быть снижена чувствительность, особенно двухточечная дискриминация. Чувство вибрации также может быть уменьшено. У него или нее может быть ограниченное тыльное сгибание, инверсия и/или выворот. Должна быть задокументирована пульсация как тыльной, так и задней большеберцовой мышц.
Обследование пациентов с симптомами синдрома компартмента хронической нагрузки требует уникального подхода. Обычно они сообщают о боли, которая усиливается при определенной деятельности и проходит в покое.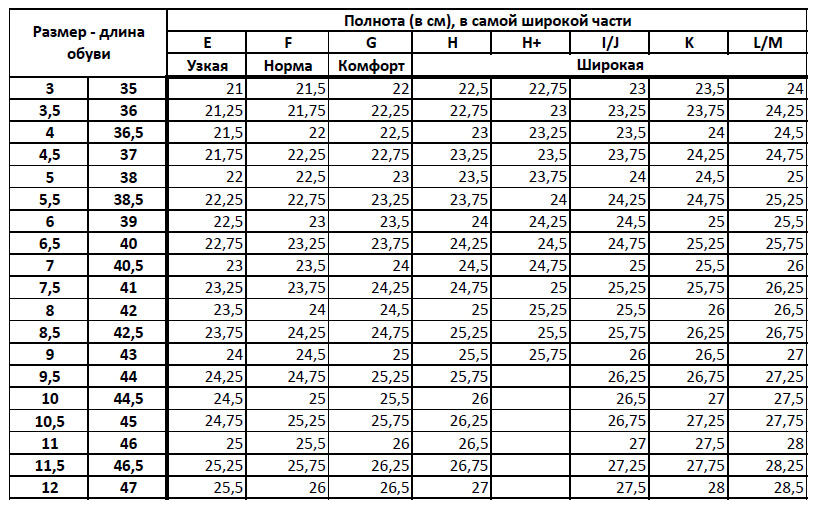 Эти люди могут надежно предсказать, когда симптомы начнутся и закончатся. У них, вероятно, будет нормальный экзамен во время оценки. Они должны участвовать в физических упражнениях, например, бегать на беговой дорожке или на улице, и проходить повторное обследование после появления симптомов. После появления симптомов их обследование должно быть ненормальным; клиницист может заметить отек, грыжу мышц, болезненность в переднем отделе, боль при пассивном подошвенном сгибании и свисание стопы.
Эти люди могут надежно предсказать, когда симптомы начнутся и закончатся. У них, вероятно, будет нормальный экзамен во время оценки. Они должны участвовать в физических упражнениях, например, бегать на беговой дорожке или на улице, и проходить повторное обследование после появления симптомов. После появления симптомов их обследование должно быть ненормальным; клиницист может заметить отек, грыжу мышц, болезненность в переднем отделе, боль при пассивном подошвенном сгибании и свисание стопы.
Оценка
Сбор анамнеза и физикальное обследование должны способствовать оценке и тактике пациента с подозрением на переднебольшеберцовый компартмент-синдром, и диагноз в основном ставится клинически. Например, оценка острой травмы, синдрома хронической нагрузки и отравления змеями имеет совершенно разный клинический контекст. Оценка должна быть направлена на первичную этиологию симптомов пациента. У пациентов с классическими симптомами компартмент-синдрома, связанного с переломом большеберцовой кости, дальнейшее обследование часто не требуется. Лабораторные показатели на ранних стадиях заболевания, вероятно, находятся в пределах нормы.
Лабораторные показатели на ранних стадиях заболевания, вероятно, находятся в пределах нормы.
Измерение внутрикомпартментного давления остается золотым стандартом диагностики компартмент-синдрома. Измерение обычно выполняется с помощью игольчатого манометра. Однако доступны и другие методы, включающие щелевой катетер, давление микронаконечника, фитильный катетер и микрокапиллярную инфузию. Ультразвук не повышает диагностическую точность постановки иглы.[6] Существуют разногласия по поводу абсолютных пороговых значений острого компартмент-синдрома. При остром компартмент-синдроме абсолютное давление выше 30 мм рт. ст. или систолическое артериальное давление минус давление в компартменте менее 30 градусов вызывает беспокойство [7].
При компартмент-синдроме хронической нагрузки давление в компартментах измеряют в состоянии покоя. Затем пациент тренируется до появления симптомов, и давление в компартментах снова измеряется и сравнивается с исходным уровнем. Модифицированные критерии Педовица являются общепринятыми для диагностики CECS.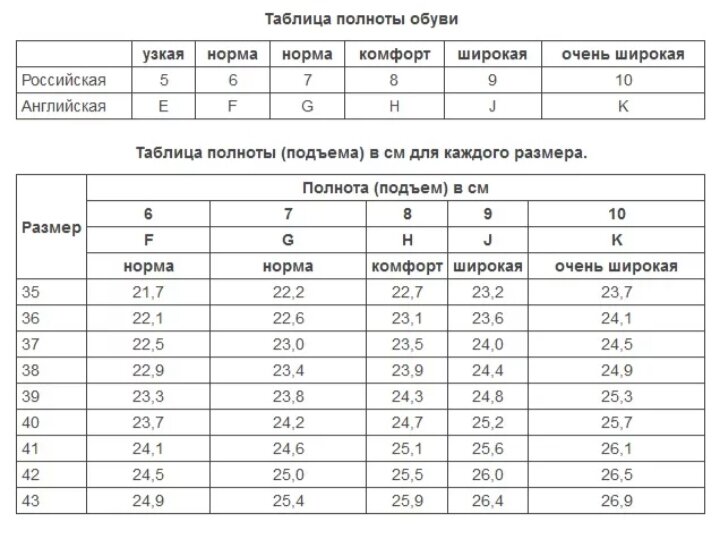 Пациенты считаются положительными при наличии одного или нескольких из следующих результатов: (1) давление до тренировки больше или равно 15 мм рт. ст., (2) давление через 1 минуту после тренировки больше или равно 30 мм рт. ст., или (3) 5-минутное давление после тренировки больше или равно 25 мм рт.ст.[8]
Пациенты считаются положительными при наличии одного или нескольких из следующих результатов: (1) давление до тренировки больше или равно 15 мм рт. ст., (2) давление через 1 минуту после тренировки больше или равно 30 мм рт. ст., или (3) 5-минутное давление после тренировки больше или равно 25 мм рт.ст.[8]
Как правило, визуализирующие исследования не играют роли в диагностике компартмент-синдрома. Вероятно, они помогут исключить другие причины симптомов пациента. Рентгенограммы являются предпочтительным начальным визуализирующим исследованием у пациентов с подозрением на боль в передней части большеберцовой кости.[9] Инфракрасная спектроскопия и магнитно-резонансная томография (МРТ) могут сыграть будущую роль в диагностике компартмент-синдрома; однако их роль в текущем управлении в литературе не установлена.
Лечение/управление
Окончательным лечением острого синдрома переднего отдела нижних конечностей является подкожная фасциотомия. В литературе описано несколько методов, включая одиночный и двойной разрез.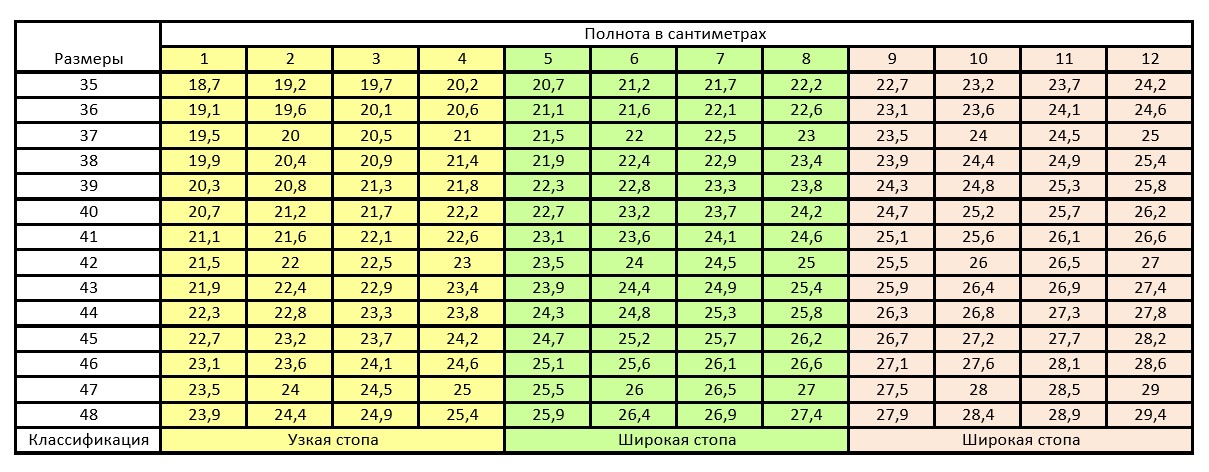 [10] Стараются не задеть переднюю большеберцовую артерию и глубокий малоберцовый нерв. Клиницист также должен направить лечение на первичную этиологию компартмент-синдрома. Например, при травме методом выбора является открытая репозиция и внутренняя фиксация перелома большеберцовой кости.
[10] Стараются не задеть переднюю большеберцовую артерию и глубокий малоберцовый нерв. Клиницист также должен направить лечение на первичную этиологию компартмент-синдрома. Например, при травме методом выбора является открытая репозиция и внутренняя фиксация перелома большеберцовой кости.
Лечение CECS первоначально может быть консервативным. Это включает в себя изменение активности, включая прекращение вредной деятельности, прием нестероидных противовоспалительных препаратов (НПВП), растяжку, ортопедические стельки, физиотерапию и альтернативную программу упражнений в течение 6–12 недель. Пациентам, не желающим изменить свою спортивную активность или не поддающимся консервативному лечению, показана фасциотомия. Это может быть успешным в облегчении симптомов у 90% пациентов.
Дифференциальная диагностика
Дифференциальный диагноз синдрома переднего отдела широк и включает инфекцию (целлюлит, некротизирующий фасциит, остеомиелит), неврологический (ущемление глубокого малоберцового нерва), токсикологический (змеиное отравление), сосудистый (тромбоз глубоких вен, ишемический некроз или гангрена, подколенная артерия ущемление), травмы (повреждения сосудов, нервов, мышц или фасций мягких тканей, перелом большеберцовой кости или малоберцовой кости), опорно-двигательного аппарата (синдром хронического напряжения, стрессовый перелом, медиальный стресс-синдром большеберцовой кости) и рабдомиолиз.
Стадирование
В настоящее время нет общепринятых критериев стадирования острого или хронического компартмент-синдрома.
Прогноз
Прогноз синдрома компартмента зависит от этиологии, диагноза и времени от травмы до вмешательства. Если острый компартмент-синдром лечится фасциотомией в течение 6 часов, ожидается полное восстановление функции конечности. Через 6 часов ишемии происходит некроз, и, таким образом, 6 часов является принятым верхним пределом жизнеспособности ткани. Фасциотомии переднего отдела, как правило, дают лучшие результаты, чем фасциотомии заднего отдела.
Поздняя диагностика компартмент-синдрома приводит к необратимому некрозу и последующему необратимому повреждению мышц и нервов. У пациентов могут развиться хронические боли и в переднем отделе, паралич глубокого малоберцового нерва и отвисание стопы. Контрактура Фолькмана возникает с мионекрозом и образованием новой фиброзной ткани, что приводит к мышечно-сухожильным спайкам.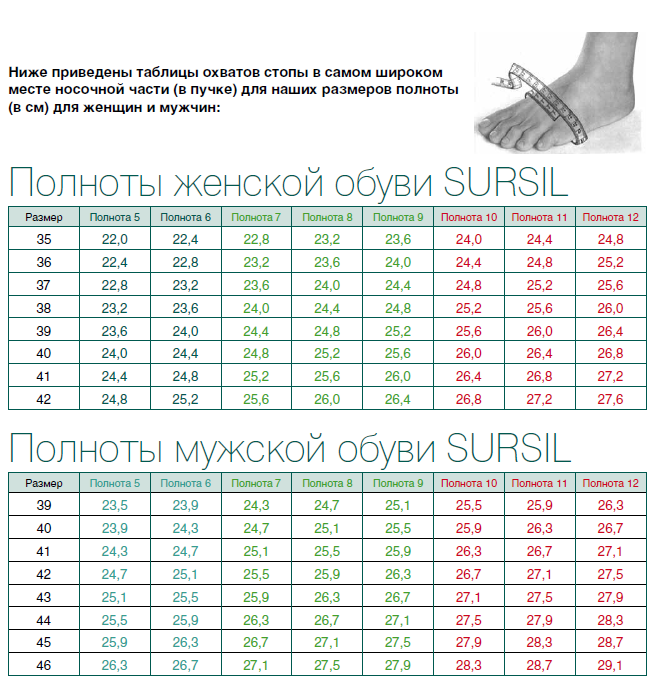 Это приводит к остаточной деформации и потере функции и может наблюдаться у 10% пациентов с синдромом компартмента. Может возникнуть кальцифицирующий мионекроз.
Это приводит к остаточной деформации и потере функции и может наблюдаться у 10% пациентов с синдромом компартмента. Может возникнуть кальцифицирующий мионекроз.
При синдроме компартмента хронического напряжения фасциотомия связана с высоким уровнем облегчения боли и удовлетворенностью пациентов, при этом успешные результаты достигаются от 80% до 100%.
Осложнения
Инфекция является серьезным осложнением компартмент-синдрома и фасциотомии. В одном исследовании у 11 из 24 пациентов с хирургической декомпрессией развились инфекции. Инфекция может стать хронической. Другие осложнения включают гематомы и серомы, повреждение периферических нервов и тромбоз глубоких вен.
Согласно опубликованным исследованиям, рецидив симптомов колеблется от 2% до 17%. Это может быть связано с неполным высвобождением фасциальных слоев, невозможностью высвобождения всех соответствующих компартментов или рубцеванием фасции. Таким образом, некоторым пациентам может потребоваться ревизия.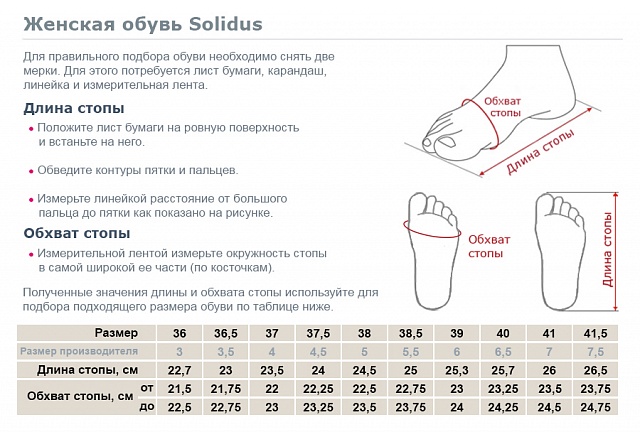
Послеоперационный и реабилитационный уход
Послеоперационный уход первоначально направлен на обезболивание и профилактику инфекций и отеков. Пациенты будут использовать костыли и отлучаться от них по мере увеличения нагрузки. Активный и пассивный диапазон движений будет прогрессировать в тазобедренном, коленном и голеностопном суставах с усилением подошвенного и тыльного сгибания. Обычная ходьба может начаться примерно через 4-6 недель, в то время как бег занимает в среднем около 6 недель. Большинство пациентов должны ожидать полного выздоровления к 16 неделям.
Консультации
Пациентам с синдромом острого компартмента требуется консультация хирурга-ортопеда в отделении неотложной помощи для немедленной хирургической фасциотомии. Пациенты с синдромом хронической нагрузки могут находиться под амбулаторным наблюдением врача спортивной медицины или хирурга-ортопеда.
Сдерживание и обучение пациентов
Не существует общепринятых рекомендаций по предотвращению острого или хронического компартмент-синдрома.
Жемчуг и другие предметы
Компартмент-синдром представляет собой несоответствие между компартментным давлением и артериальным кровотоком, что приводит к ишемии тканей.
Травматический перелом большеберцовой кости чаще всего вызывает синдром острого сдавления передней части ноги, хотя существует множество причин.
Острый компартмент-синдром — неотложная хирургическая помощь; окончательное лечение — фасциотомия.
Синдром компартмента хронической нагрузки — это компартмент-синдром, вызванный физической нагрузкой.
CECS вначале можно лечить консервативно, хотя в некоторых случаях может потребоваться плановая фасциотомия.
Улучшение результатов работы бригады здравоохранения
Диагностика и лечение острого компартмент-синдрома сложны и лучше всего выполняются командой, в которую входят хирург-ортопед, клиницист отделения неотложной помощи, рентгенолог и медсестры.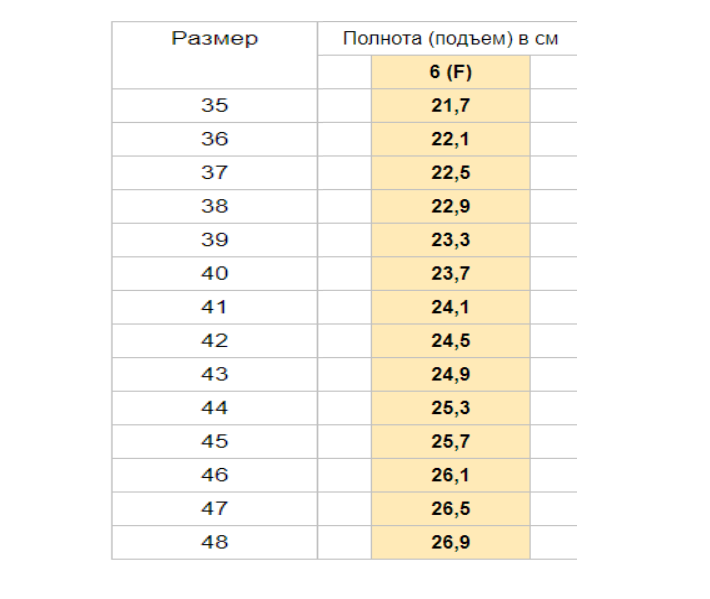 В то время как фактическое управление состоянием осуществляется хирургом-ортопедом, мониторинг обычно осуществляется медсестрами. Ногу пациента необходимо постоянно контролировать на предмет изменения цвета, боли, парестезий и отсутствия пульса.
В то время как фактическое управление состоянием осуществляется хирургом-ортопедом, мониторинг обычно осуществляется медсестрами. Ногу пациента необходимо постоянно контролировать на предмет изменения цвета, боли, парестезий и отсутствия пульса.
Пациентам с синдромом острого компартмента требуется консультация хирурга-ортопеда в отделении неотложной помощи для немедленной хирургической фасциотомии. Пациенты с синдромом хронической нагрузки могут находиться под амбулаторным наблюдением врача спортивной медицины или хирурга-ортопеда.
Пациенты, получившие своевременное лечение, имеют хороший результат, но задержка в постановке диагноза может привести к ампутации. Даже те, кого лечили остро, часто имеют длительный курс восстановления. Раневые инфекции, мышечная атрофия и инвалидность не являются редкими осложнениями. [Уровень 5][11][12]
Контрольные вопросы
Получите бесплатный доступ к вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.

Каталожные номера
- 1.
Styf JR, Körner LM. Хронический переднекомпартментный синдром голени. Результаты лечения фасциотомией. J Bone Joint Surg Am. 1986 декабрь; 68 (9): 1338-47. [PubMed: 3782205]
- 2.
Шадган Б., Перейра Г., Менон М., Джафари С., Дарлин Рейд В., О’Брайен П.Дж. Факторы риска острого компартмент-синдрома голени, связанного с диафизарными переломами большеберцовой кости у взрослых. J Ортоп Трауматол. 2015 сен; 16 (3): 185-92. [Бесплатная статья PMC: PMC4559534] [PubMed: 25543232]
- 3.
George CA, Hutchinson MR. Синдром хронической физической нагрузки. Клин Спорт Мед. 2012 апр; 31 (2): 307-19. [PubMed: 22341019]
- 4.
McQueen MM, Court-Brown CM. Компартмент-мониторинг при переломах большеберцовой кости. Порог давления для декомпрессии. J Bone Joint Surg Br. 1996 г., январь; 78 (1): 99–104. [PubMed: 8898137]
- 5.
DeLee JC, Stiehl JB.
 Открытый перелом голени с компартмент-синдромом. Clin Orthop Relat Relat Res. 1981 октября; (160): 175-84. [PubMed: 7026116]
Открытый перелом голени с компартмент-синдромом. Clin Orthop Relat Relat Res. 1981 октября; (160): 175-84. [PubMed: 7026116]- 6.
Пек Э., Финнофф Дж. Т., Смит Дж., Кертис Х., Мьюир Дж., Холлман Дж. Х. Точность введения кончика иглы под контролем пальпации и ультразвука в глубокие и поверхностные отделы заднего отдела голени. Am J Sports Med. 2011 сен; 39 (9): 1968-74. [PubMed: 21617254]
- 7.
Ливингстон К., Глотцбекер М., Миллер П.Е., Хреско М.Т., Хедеквист Д., Шор Б.Дж. Детский синдром острого компартмента без переломов: обзор 39Случаи. J Pediatr Orthop. 2016 окт-ноябрь;36(7):685-90. [PubMed: 26019026]
- 8.
Матсен Ф.А., Винквист Р.А., Кругмайр Р.Б. Диагностика и лечение компартмент-синдромов. J Bone Joint Surg Am. 1980 март; 62(2):286-91. [PubMed: 7358759]
- 9.
Allmon C, Greenwell P, Paryavi E, Dubina A, OʼToole RV. Рентгенологические предикторы компартмент-синдрома после перелома большеберцовой кости.


 Поэтому всегда следует измерять обе стопы и ориентироваться по параметрам на большую.
Поэтому всегда следует измерять обе стопы и ориентироваться по параметрам на большую.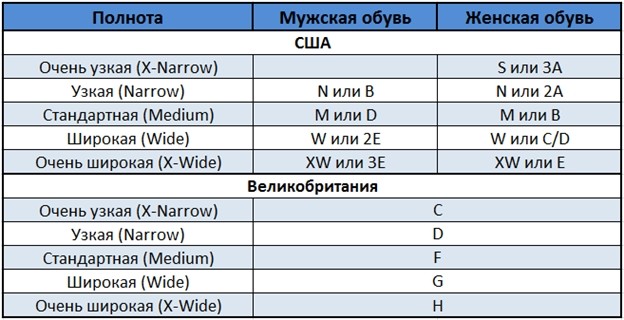

 Открытый перелом голени с компартмент-синдромом. Clin Orthop Relat Relat Res. 1981 октября; (160): 175-84. [PubMed: 7026116]
Открытый перелом голени с компартмент-синдромом. Clin Orthop Relat Relat Res. 1981 октября; (160): 175-84. [PubMed: 7026116]